| 09:30 ~ 12:30 | 15:30 ~ 18:00 | |
| 月 | ● | ● |
| 火 | ● | ● |
| 水 | ● | ● |
| 木 | ● | × |
| 金 | ● | ● |
| 土 | ● | ○ |
| 日 | × | × |
○土曜午後の診察は15:00 ~ 17:00
×休診:木曜午後・日曜・祝日
〒802-0002
北九州市小倉北区京町3丁目1番1号
地下1階
- JR小倉駅から徒歩3分。
- セントシティ内地下有料駐車場有り
ご利用時間/9:00 ~ 22:30(入庫)
※出庫は23:30までとなります。
 不妊治療について
不妊治療について
① 不妊症の定義と実態
健康な夫婦が避妊しなければ、1年以内に80%、2年以内に90%に妊娠が成立すると言われています。
そこで、日本では生殖年齢にある男女が妊娠を希望して2年間適度な夫婦生活を営んでいるにも関わらず妊娠の成立を見ない場合を不妊症とよんでいます。
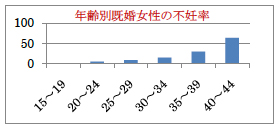
- 年齢とともに高まる不妊症の頻度
-
下表のように妊娠率は年齢とともに低下していきます。体外受精などの高度治療を行っても36歳くらいから妊娠率は急速に低下し、40歳以上では一層顕著になります。この原因には色々ありますが、① 子宮内膜症、子宮筋腫、排卵障害の頻度が年齢とともにUPすること ② 加齢により卵子数が減少し、卵子の質が悪くなること③ 胎児染色体異常の頻度が増加し、順調に発育することが出来にくくなることなどが考えられています。
年齢 20~24 25~29 30~34 35~39 40~44 45~49 妊娠率 85% 80% 60% 50% 35% 5% - 不妊症の原因としての環境汚染
- ダイオキシンやPCB、DDTなどの内分泌攪乱物質のヒト生殖機能への影響も考えられています。
たとえば男性では精子数や精子運動能力が減少するといわれており、女性では子宮内膜症・子宮筋腫の発生や多嚢胞性卵巣(PCO)による排卵障害との関係が考えられています。 - 性の乱れが及ぼす影響
- 最近、性病は増加傾向にありますが、特にクラミジアは感染力が強く、自覚症状なしに上行性感染(膣⇒ 子宮⇒卵管⇒骨盤内)を起こし卵管炎、腹膜炎を起こします。炎症自体は抗生剤により治りますが、治癒した後に卵管が狭くなったり・閉塞してしまったりといった後遺症が残り将来不妊症になる可能性が高くなります。
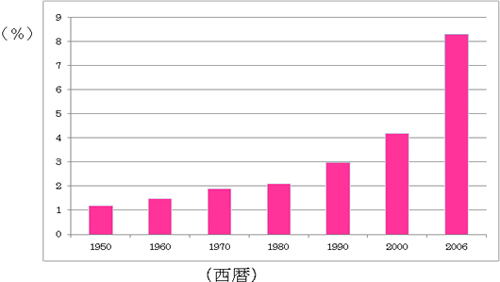
- 高まる晩婚化の影響と高齢妊娠
最近の少子高齢化社会の影響により妊娠出産年齢も高くなってきていることが、不妊女性の増加、治療の困難化の原因になっています。
「年次別全初婚女性に占める35歳以上の女性の割合」
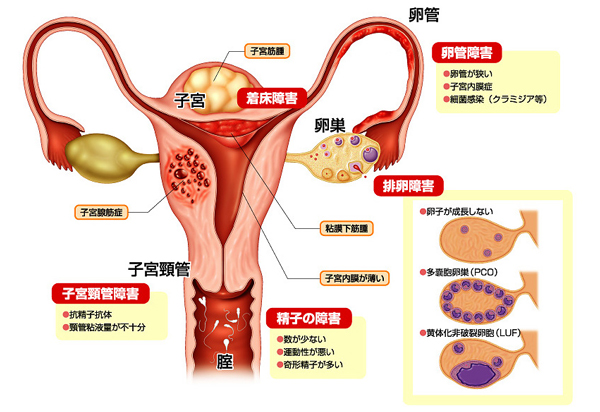
② 不妊症の原因
不妊症の原因としては排卵障害・卵管障害・精子の障害の3つが主なもので、他に子宮頸管障害(抗精子抗体高値、頸管粘液量が少ないなど)と着床障害があります。
③ 不妊症の検査
不妊症の検査では上記5つの原因を調べていくことになりますが、着床障害だけは一般の検査では分かりません。体外受精で形態良好な受精卵を何度移植しても着床が成立しない時に初めて診断をつける事が出きます。月経周期に関連して行う検査(女性ホルモン検査、卵管造影検査、フーナーテストなど)と月経周期とは関係なく行う検査(クラミジア、甲状腺ホルモン検査など)に分けられます。
- 排卵障害に対する検査
-
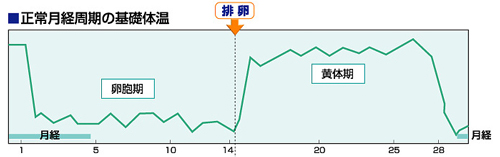
基礎体温
排卵後は、卵巣から黄体ホルモン(プロゲステロン)が分泌されますが、このホルモンは体温を上昇させる作用があり、排卵が起これば基礎体温は上昇し、二相性パターンを呈します。従って二相性パターンを確認することで排卵が起こったかどうかを確認することができます。ただし、稀に後で説明する黄体化非破裂嚢胞(排卵していないのに黄体ホルモンの分泌あり)があるので注意が必要です。基礎体温の測定に際しては6時間以上の十分な睡眠をとった後に口腔内舌下に体温計(水銀体温計がベター)を入れて測定します。非常に有用な検査ですが、最近ではエコー検査やホルモン検査があり必須の検査ではなくなりました。あれば大変有用ですが、測定にストレスがかかるようであれば、逆にホルモンバランスに影響を及ぼす可能性もあるので当院では必ずしも記録する必要はありません。
ホルモン測定
月経の3~7日目に採血して、黄体化ホルモン(LH)、卵胞刺激ホルモン(FSH)、卵胞ホルモン(E2)の測定を行うことで中枢-卵巣系の機能検査を行います。また排卵期にE2を測定することで卵胞発育の程度や排卵時期の推定を行うことも可能です。また排卵後の黄体期にE2に加えてプロゲステロンを測定することで黄体機能の評価を行うことができます。当院では最新のホルモン測定器があり採血後約40分で全ての結果を確認することが可能です。
プロラクチン・甲状腺ホルモン
プロラクチンが高いと、乳汁が分泌され、排卵障害や無月経の原因になります。プロラクチンは排卵期や睡眠、食事などで上昇しますので、採血は、月経周期3〜7日目の午前中に行います。異常に高い(100ng/ml以上など)時はプロラクチン産生の下垂体腺腫(良性)を疑って、頭部CTやMRI検査が必要になります。
また潜在性高プロラクチン血症(基礎値は正常)も排卵障害の原因になりますので、正常範囲内だが高値の症例には必要に応じてTRHの負荷テストを行います。
また甲状腺機能に異常(亢進症、低下症)があると不妊、流産の原因になりますので、異常値が出た場合は専門の病院に紹介させていただきます。
男性ホルモン
男性ホルモンが高いと、男性化徴候(にきび、多毛、肥満など)と排卵障害の原因になります。
経膣超音波検査
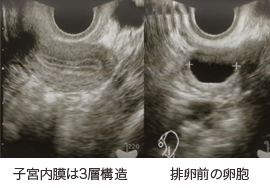
子宮内膜の厚さ、卵胞の発育状態、排卵時期の予測(卵胞径18〜22mm程度で排卵が起こる。)を行います。
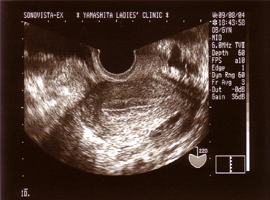
排卵前の子宮内膜(3層構造)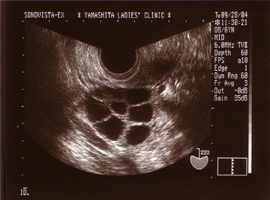
複数の成熟卵胞が確認できる- 卵管障害に対する検査
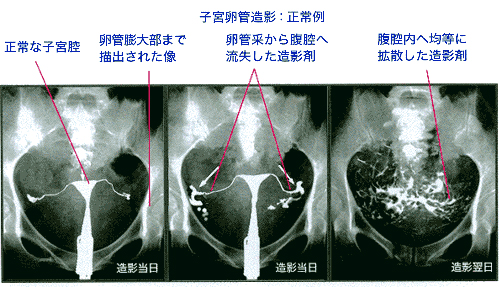
通水検査と子宮卵管造影があります。通水検査は、子宮内に注射器で生理食塩水を注入して、骨盤内に貯留するかどうかを経膣超音波検査で確認する検査です。(骨盤内に生理食塩水が貯留すれば卵管疎通性ありと判断しますが、左右差は不明)子宮卵管造影(Hysterosalpingography;HSG)は月経終了後〜10日目頃(排卵前)に行います。卵管の機械的拡張により、検査後に妊娠する事もあります。
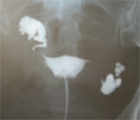
卵管瘤水腫- 頸管障害・免疫性不妊に対する検査
フーナーテスト:性交後試験
排卵直前の性交後に、頸管粘液内に運動精子がいるかどうかを調べる検査です。 検査結果不良の場合は別の周期に1~2回検査を繰り返します。
抗精子抗体
血中の抗精子抗体が陽性の場合、下記のような理由で不妊の原因になります。
- ① 頸管粘液内を精子が通過出来ない
- ② 精子が子宮〜卵管内を通過できない
- ③ 精子が受精出来ない
- ④ 受精卵(胚)が発育出来ない、着床障害
- 男性因子に対する検査
精液検査(WHO 2021 マニュアルによる新規正常下限値)
精液量:≧1.4ml
総精子数:≧3,900万
精子濃度:≧1,600万/ml
総運動率(前進+非前進):≧42%
前進運動率:≧30%
正常精子形態精子:≧4%
※1回の検査結果が悪くても落胆しないで下さい!
⇒ 精液検査は少なくとも2回は行って、妊娠可能かどうかを評価する必要性があります。④ 不妊症の治療
不妊検査で原因が確認できた場合は、それに対応した治療を行っていきます。原因が確定できなかった場合は、性交日を排卵日に合わせるタイミング治療から治療を開始していきますが、年齢や不妊期間、卵巣予備能等を考慮して治療期間や人工授精・体外受精へのStep up治療を進めていきます。当院では負担の大きい体外受精はあくまでも「最終手段」と考え、自然妊娠を目指しながら、必要に応じて治療を進めていきます。
- タイミング指導・療法
排卵の時期に合わせて性交を行うように指導いたします。排卵の時期の同定は経膣超音波検査・尿中のLH測定・基礎体温等を組み合わせて行っていきます。hCG注射(約36時間後に排卵)で排卵時間を特定すると妊娠しやすくなります。
経膣超音波所見
【排卵前】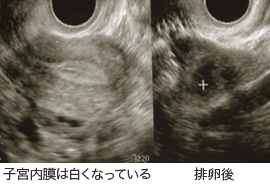
【排卵後】- 排卵障害に対する治療
なかなか卵胞が育たずに排卵が起こりにくい状態、排卵日を特定しにくい状態を排卵障害といいます。治療としては排卵誘発剤で排卵を促していくことになります。排卵誘発剤で最も使用されるのは経口剤のクロミッドですが、副作用として頸管粘液が減少したり、子宮内膜が薄くなってかえって妊娠しにくくなってしまうこともあります。クロミッドへの反応が悪い場合や、副作用が強く出る場合には誘発剤の種類を代えていきます。経口剤のレトロゾールや注射剤のhMG製剤がその代表的な物です。
- 多嚢胞性卵巣症候群:PCOS
排卵障害の代表的な病態として多嚢胞性卵巣症候群(Polycystic Ovarian Syndrome;PCOS)があります。両方の卵巣に排卵の元となる小さな卵胞は沢山あるのにそれがなかなか大きくならずに排卵が起こらない、或いは非常に遅れる事から月経間隔が長くなる病態です。その病態は完全には解明されていませんが、男性ホルモンの異常が中心の病態であると考えられています。ほかに肥満やインスリン(血糖を下げる物質)の感受性の低下なども関連しています。
診断基準)下記の全てを満たす場合をPCOSと診断しています。
- 月経がない、或いは月経間隔が長い、無排卵周期症
- 多嚢胞性卵巣(少なくとも一方の卵巣で2~9mmの小卵胞が10個以上)
- 血中男性ホルモン高値 または 血中LH基礎値高値かつFSH基礎値正常
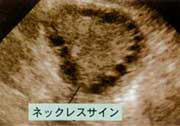
卵巣:小卵胞が沢山治療法:この病態の問題点は2つあります。
- 排卵が起こりにくいので妊娠がしにくいこと
- 子宮内膜を厚くするエストロゲン暴露の期間が長くなるので子宮内膜が増殖する病気(子宮内膜増殖症や子宮体癌など)のリスクが高まる事
従って治療法は子供が欲しいかどうかで変わってきます。
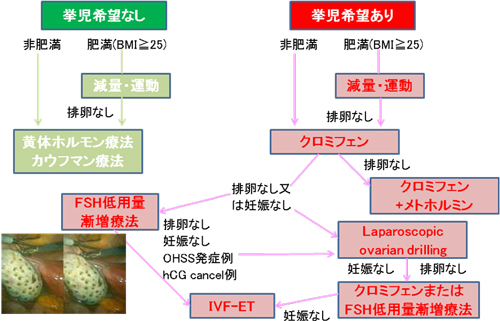
※メトホルミンは糖尿病等で使用される血糖を下げインスリンの感受性を高めるお薬です。
- 黄体機能不全
- 高温期が短かったり、体温が低い状態です。この病態があると受精卵が子宮内膜に着床しなかったり、着床しても妊娠維持ができなかったりして初期流産につながります。治療法としては、排卵誘発剤を使用して卵巣から黄体ホルモンがしっかり出るようにすること、黄体ホルモン剤の補充、hCG注射で卵巣からの黄体ホルモン分泌を促すことが行われます。
- 黄体化未破裂嚢胞:LUF
黄体形成は認められる(高温期は認める)が、排卵が認められない状態です。5〜10%の方に認められますが、子宮内膜症では25%や骨盤内に炎症があると18%と高頻度に認められるようになります。
原因は排卵期の非ステロイド性消炎鎮痛薬によるプロスタグランジン(排卵に必要)合成障害や排卵に必要な排卵前のLH大量分泌(LHサージ)が不充分であること、卵巣周囲癒着・卵胞壁肥厚、子宮内膜症などが考えられています。治療としては、排卵期にボルタレンなどの非ステロイド性消炎鎮痛剤を使用しないことや、手術による卵巣周囲癒着、子宮内膜症病変の除去、排卵を促すhCG注射などが行われます。
- 排卵誘発剤の副作用
排卵誘発剤には稀ですが、生命に関わる重要な副作用がある事を知っておいていただきたいと思います。
卵巣過剰刺激症候群(OHSS)
排卵誘発を行い、hCG注射後、数日して卵巣が腫大します。重症化すると腹水や胸水貯留による腹部膨満、呼吸困難、脱水による尿量低下などが生じ、最悪の場合、血栓症(脳梗塞、心筋梗塞、肺梗塞など)を起こして死に至る事もあります。妊娠によるhCGの持続暴露が病態を悪化させます。
※当クリニックでは排卵誘発剤を使用するタイミング治療・人工授精においてはこまめに経膣超音波で卵胞の大きさや数をチェックし、16mm以上の卵胞が4個以上出来てしまった時は、OHSS回避のためにその周期はhCG注射をキャンセルし、排卵期周辺でのセックスを禁止します。
多胎妊娠
排卵誘発では複数卵の排卵により多胎妊娠になりやすいです。多胎妊娠には下記のリスクがありますので、出来るだけ多胎にならないように排卵誘発剤の使用法を工夫しなければなりません。
- 妊娠高血圧症候群、早産、低出生体重児
- 周産期死亡率増加(単胎の4倍)
- 生存児の何らかのハンディキャップ(約4.7%)
- 帝王切開分娩の増加
- 子宮内膜症
子宮内膜が異所性に発生増殖し月経を起こす状態です。全身のどの部位にでも発生しうる病態で、癒着の原因になります。卵巣子宮内膜症は内容物の性状からチョコレート嚢腫と呼ばれます。月経痛が主症状 ですが、不妊症で受診し見つかることも多いです。子宮内膜症の30〜50%が不妊症であり、不妊症の30~40%が子宮内膜症であるといわれています。エストロゲンの影響で悪化しますので、治療としては排卵を抑制しエストロゲンの分泌を抑えるスプレキュア、リュープリンなどを使用しますが、完全治療にはなりません。腹腔鏡による卵巣チョコレート嚢腫摘出や癒着剝離も有用な治療法ですが、手術による卵巣機能低下の可能性もあります。ただし、5cm以上などサイズの大きな卵巣チョコレート嚢腫は癌化の可能性もありますので、悪性化のリスクが高い場合や、年齢や卵巣予備能が十分にあり、時間的に余裕のある子宮内膜症の方には希望があれば腹腔鏡手術をおこなっている入院施設のある病院に紹介させていただきます。
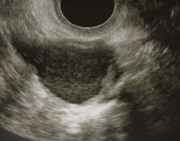
卵巣チョコレート嚢腫- 子宮筋腫
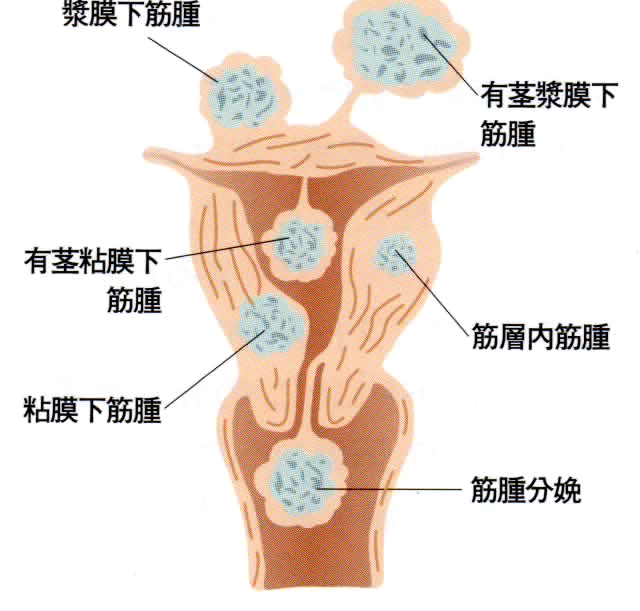
子宮に出来る筋肉が増殖したこぶ状の良性腫瘍で30代後半以降の方は3人に1人が持っています。現在のところ不妊との関連は明確にはされていません。他の原因がない長期の不妊の場合に不妊原因の一 つとして考えます。ただし、粘膜下筋腫や、筋腫による子宮腔の変形・拡張、有茎状の子宮筋腫、過多月経・月経困難・圧迫症状などの症状が強い場合、子宮筋腫によると考えられる流早産既往の有る場合は手術適応と考えます。
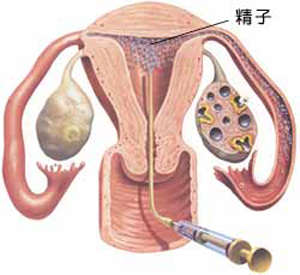
- 配偶者間人工授精:AIH
子宮口からカテーテルという特殊な管を入れて、調製した精液を子宮腔内へ注入する方法です。通常タイミング療法の次のステップで行う治療法です。 精液を遠心処理するため、精子濃度や運動率を上げることができます(精液の状態が悪いと逆に下がることがあります)。また子宮の入り口は精子にとって最も通過しにくい場所でもあり、その部分をカテーテルを使ってバイパスすることができます。また通常は排卵を促すhCG注射を行うので排卵を確実に合わせることができます。以上の理由からタイミング療法よりも若干妊娠しやすくなります。
人工という名は付いていますが、子宮内腔へ入った後は自然妊娠と変わりません。卵管がしっかり通ってなければなりませんし、卵管内で自然の受精が起こらなければなりません。よって体外受精のように飛躍的に妊娠率が上がるわけではありません。タイミング療法の1回あたりの妊娠率の約3-5%に比べて人工授精では約5-10%とやや上昇する程度です。したがって人工授精1回だけでは結果が出ないことも多く、少なくとも3-4回は続けた方がよいでしょう。また、累積妊娠率は5-6回施行をめどに横這いとなります。
人工授精を5-6回行っても妊娠できない場合はさらに次のステップ(体外受精など)に進んだ方がよいと考えられます。
⑤ 不妊予防
軽症の不妊症は85%がタイミング治療や人工授精などの一般不妊治療で治療可能です。しかし、一般不妊治療では妊娠に至らない難治性不妊症は体外受精などの高度生殖補助医療が必要になりますが、この治療は肉体的にも心理的にも経済的にも負担の大きい治療です。出来れば自然或いは一般不妊治療で妊娠に至るのがベストだと思います。不妊症には実は普段の生活で予防できることが沢山あります。不妊治療を行う段階になる前に、不妊を予防する、或いは軽症不妊症からの重症化を予防するための日常生活において行える不妊予防法について述べさせていただきたいと思います。
予防可能な不妊症要因には以下のものがあります。このうち主な要因についてみていきたいと思います。
(ライフスタイル要因)
不規則生活習慣、ストレス、喫煙・飲酒習慣、肥満、やせ、ダイエット
若年妊娠、中絶、嗜好品、常用薬剤、職業病、環境ホルモン
生活習慣病(メタボリックシンドローム)(感染症)
性行為感染症(クラミジア、淋病など)、骨盤内感染症(PID)、ウイルス性疾患、熱性疾患(医原性不妊)
骨盤外科手術、悪性腫瘍による放射線治療・化学療法、Ashermann症候群
卵管・精管結紮術、円錐切除術(社会性不妊)
加齢、晩婚、晩産、非婚、非産、セックスレスカップル、ホモセクシャル- ストレスと不妊
-
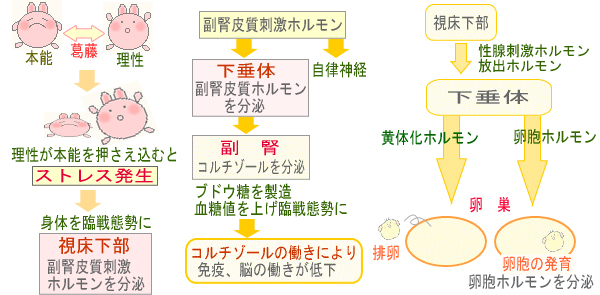
ストレスによって視床下部→下垂体のルートが臨戦態勢のために働いていると、生殖機能への指令にまで手が及ばない⇒排卵障害、卵子発育障害・受精障害・着床障害・妊娠継続率低下
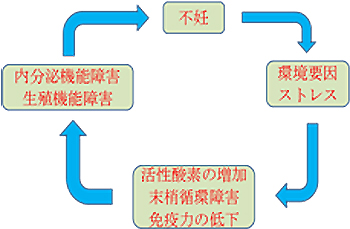
不妊への不安や不妊治療によるストレスが、さらに妊娠しにくい状態になってしまうというふうに、ストレスと不妊は悪循環に陥りやすい傾向にあります。従って、ストレス解消は不妊症の改善にはかかせません。自分なりのストレス解消法を見つける事が大切です。
ストレス解消法の例としては下記のようなものがありますので参考にしていただければと思います。
また随時、クリニックでもカウンセリングを行っておりますのでカウンセリングご希望の方はスタッフにご相談ください。- 適度な運動(エクササイズ、ヨーガetc.)
- リラックスタイムの充実
- カフェイン等の刺激物を控え、気分的に自分の世界にこもる事なく、気持ちを外部に開放する
- 夫婦で悩みを共有できる生活環境
- 趣味に没頭する
- 心理カウンセラーに相談
- 喫煙習慣による不妊
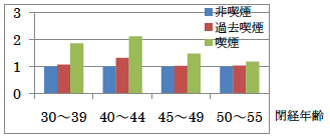
喫煙が卵巣・精巣機能にとって有害である事は研究成果から明らかにされていますが、若年女性の喫煙者は増加傾向(20代女性の4人に1人が喫煙)にあります。
- 喫煙の生殖への影響
閉経が起こるリスク
- 体重因子と不妊症
-
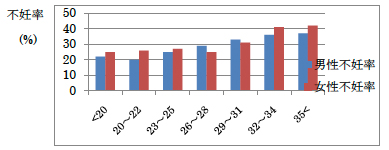
肥満では脂肪細胞におけるエストロゲン産生が過剰になり、卵巣性エストロゲンの産生が抑制されます(ちょうど避妊ピルと同じようなホルモン環境になります)逆に極度のやせは、脂肪細胞におけるエストロゲン産生が不十分になり、不規則な性周期につながり、最終的に早発閉経の可能性が出てきます。
つまり太り過ぎもやせすぎも不適切な体重では排卵が障害され、性周期は不規則になり不妊になりやすくなるので、適切な体重(BMI=20~24)を保つのは非常に大切です。
- 性行為感染症と不妊
-
10万人・年対罹患率
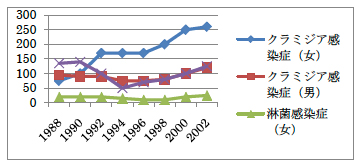
クラミジアや淋菌等の性行為感染症は、卵管の炎症の原因となり、治癒後も卵管が狭くなる、卵管が閉塞するなどの後遺症を残し、結果、将来の不妊症に繋がります。結婚前から性感染症の予防には十分注意を払いましょう。
- 加齢と不妊
-
加齢とともに不妊率は増加していき、35歳を超えるとその傾向が急上昇します。若い年齢での妊娠を試みる事が大切です。
- 精液所見への影響
-
- 加齢:精液量の減少、運動率低下、奇形率上昇
- 喫煙:精液量・精子濃度減少、運動率低下
(ヘビースモーカーでは非喫煙者より精子濃度は19%低下すると報告されています) - 糖尿病:精液量減少、精子の核およびミトコンドリアDNA損傷レベル上昇
- 肥満:精子濃度低下、前進運動精子数低下
- 大豆製品:精子濃度の低下
- アルコール:過度の摂取で精液所見悪化
- 不妊予防のための10ヶ条
-
- 生殖機能は生殖のためにある事を再認識しましょう。
- 規則的な生活習慣を心がけましょう。
- メンタルヘルスの自己管理に努めましょう。
- 安全で健康的な性生活を送りましょう。
- 喫煙・飲酒習慣・嗜好品・常用薬の制限
- 加齢は生殖の大敵(安全生殖年齢)と知るべし。
- 人生計画・家族計画(避妊、妊娠中絶の害)が大事です。
- 炎症性・熱性疾患の予防を心がけましょう。
- 公害・環境ホルモン暴露に注意しましょう。
- 生殖年齢に達したら、年1回婦人科健診を受けるようにしましょう。